«Господи, куда меня занесло!»
– Детским врачом я хотела стать примерно лет с шести. У меня была подружка, с раннего детства мы жили на одной лестничной площадке. Она занималась фигурным катанием, потом переболела менингитом, снова вышла на лед и упала на тренировке. Ее не спасли. Взрослые говорили потом, что, если бы не менингит, так бы не случилось. А я подумала, что если бы была врачом, я бы ее вылечила.
Еще был какой-то детский стих про врачей:
«Даже в холод и ветер,
Если распухло горло у Пети,
Доктор с чемоданчиком черным
К нему шагает упорно».
И мне казалось, что доктора – это такие небожители, которым надо подражать.
Врачей у нас в семье не было. Правда, моя прабабушка была бабкой-повитухой и, как тогда говорили, деревенской знахаркой. Ее в деревне очень уважали, все с ней раскланивались – видимо, среди соседей было много тех, кому она помогла появиться на свет.
Но когда пришло время поступать в мединститут, я мало себе представляла, куда я иду. Помню, первые полтора курса все думала: «Господи! Куда меня занесло?» У врачей на младших курсах очень много предметов, которые нужно просто зубрить – математика, физика, биохимия, общая биология. И эти первые полтора года нужно просто пережить.
На третьем курсе уже начались клинические предметы, да и я пошла работать сначала младшей медсестрой, а потом – медсестрой реанимации. Стало легче.
– А как вы пришли в детский паллиатив?
– На втором курсе мы с подругой решили научиться делать уколы. Кто-то из знакомых попросил меня проколоть антибиотики, а я не умела. Да-да, на втором курсе медвуза я не умела делать уколы. И до сих пор студенты медвузов не видят пациентов вплоть до третьего курса. Бывало, что ко мне на практику приходили выпускники мединститута-педиатры, и были в шоке – настоящих живых новорожденных они видели впервые.
А тогда мы с подругой пошли подрабатывать младшими медсестрами, чтобы научиться. По знакомству оказались во взрослой гематологии, мыли окна и ходили хвостом за медсестрами, учились делать манипуляции.
А когда летом после третьего курса встал вопрос, куда идти на практику, я выбрала детскую онкологию. Дети там были совсем брошенные.
После института в этот же детский центр пришла работать врачом, и там же со временем стала заместителем директора.
Была середина 1990-х, сначала мы не могли вылечить очень многих детей – практически девятерых из десяти. Потом лечение появилось, умирать стали меньше. Но все равно оставались дети, которые нуждались в помощи в конце жизни. Выписать их просто домой рука не поднималась.
Одна из наших психологов съездила за границу и привезла оттуда идею детской паллиативной помощи.
Тогда мы решили на базе своего отделения сделать паллиативные койки. Но потом поняли, что такое отделение надо делать отдельно, был организован детский хоспис.
Психолог и автор идеи Анна Горчакова стала его бессменным директором, а я – консультантом. А в 2011 я окончательно ушла из детской онкологии. Паллиатив стал основной профессией, с тех пор я в нем.
Наталья Савва – по специальности детский онколог-гематолог, врач паллиативной медицинской помощи. Первоначально научный консультант, а с 2011 – медицинский директор Белорусского детского хосписа в Минске и главный внештатный специалист Беларуси по детской паллиативной помощи.
С 2013 года – директор по научно-методической работе российского благотворительного фонда «Детский паллиатив».
С 2015 по 2020 год – главный врач Детского хосписа «Дом с маяком» (Москва)
С 2016 по 2019 заместитель главного внештатного специалиста по паллиативной помощи – детского специалиста по паллиативной помощи Департамента Здравоохранения г. Москвы.
С сентября 2020 года – главный врач Елизаветинского детского хосписа.
О важности человеческих отношений и тылов

– Ваше главное правило в общении с пациентами отделений онкологии, родственниками, коллегами?
– Главное правило – быть открытой, сопереживать и делать все, что можешь в текущей ситуации.
Помню, в 90-е годы, когда умирало девять из десяти детей, у нас были прекрасные отношения с их родителями.
Раньше взаимоотношения «врач-медсестра-родитель» в детской онкологии были очень близкие. Мы общались не только по работе. Мы вместе пытались найти хоть что-то позитивное. Ведь как только ты начинаешь видеть хорошее, появляется надежда, и родители на ней держатся. Даже если ребенок не будет жить – есть надежда на то, что он будет обезболен, не будет мучится.
Хотя в те времена, кроме обезболивания, позитива, пожалуй, и не было. Разве что врач делал все, что мог, и был с ребенком до конца: держал за руку, давал лекарства, разрешал родителям быть рядом.
Родителям потом гораздо легче жить с пониманием, что для ребенка было сделано все возможное, они и в реанимацию пытаются попасть, чтобы убедиться, что за ребенком ухаживают.
А если врач закрывает двери реанимации или отделения, он потом в жизни не докажет, что сделано было все, а родители потом всю жизнь будут мучиться от мысли, что их не было рядом.
В паллиативной ситуации с самого начала нужно сделать так, чтобы ребенок продолжал жить, как до болезни, – рисовал, лепил, играл, а не «болел».
А еще родителям гораздо легче, если с самого поступления ребенка в хоспис врачи, сестры с ними разговаривают уважительно, по-человечески, к ним прислушиваются: «Что вы хотите? Хотите, мы обезболим пластырем или морфином?» Потому что у родителей тоже могут свои представления, например, очень многие бояться морфина: «Вы его уколете, и он сразу умрет».
При этом родители не всегда готовы принять помощь сразу – кто-то может спокойно, без повышенных интонаций, а то и крика говорить с врачами, а у кого-то спокойно общаться получается спустя неделю и позже. И это надо понимать, – у родителей умирает ребенок.
К сожалению, бывают дети, сделать для которых все мы просто не успеваем. Недавно у одной нашей девочки был день рождения – торт, шарики. Одновременно в хосписе лежал мальчик с онкологией, и он тоже захотел такой праздник. День рождения у него в феврале, тогда я предложила сделать просто «Федин день». В среду мы это придумали, в четверг готовились, а в пятницу рано утром Федя умер. А мы думали, что он проживет чуть дольше.
Когда это все случилось, было очень грустно именно от того, что не успели. Хочется успевать.
Я помню мальчика-подростка, который так переживал, что мама не хочет разговаривать с ним о смерти, что написал ей письмо. Письмо он передал нашему психологу, а та потом не решилась его отдать – боялась расстроить маму.
Я помню самых-самых первых детей, которых мы начинали лечить в онкогематологии, когда только переходили на импортные протоколы. Мы тогда сами не много умели, и бывали ситуации, когда новый препарат подвезли, а антидот еще нет, а у ребенка начинается осложнение. Сейчас, когда это вспоминаешь, понимаешь, какой же это был ужас.
Очень многие дети в памяти, с очень многими родителями мы потом поддерживали отношения, но потихоньку они ушли с горизонта. Но, бывает, напишешь чего-нибудь в сетях, смотришь – знакомые лица в комментариях, значит, следят, читают.
– То есть родители продолжают общаться с врачами и после смерти детей?
– Очень часто. Мы ведь для них не «ангелы смерти», а скорее «солдаты, стоявшие рядом на передовой до конца». Ведь часто врачи своих пациентов выписывают домой с вердиктом «под контроль участкового терапевта». И дальше – нет ни времени, ни возможности поинтересоваться, как там ребенок.
Столько смайликов, цветочков и открыток по праздникам, сколько я сейчас получаю от родителей наших умерших детей, я не получала даже от семей, чьи дети выздоровели.
И это объяснимо: когда ребенок выздоравливает, родители часто хотят забыть весь этот ужас и начать жизнь заново. А если ребенок умирает, мы для родителей – связь с их ушедшим ребенком.
Конечно, врачу необходимо иметь и свое внутреннее пространство, свой мир. Например, я очень редко обсуждаю рабочие проблемы дома с семьей. И мне даже не хочется это делать, потому что я точно знаю, дом – это мой тыл, мой источник энергии. Если это есть, я могу работать, если таких тылов нет, – работать невозможно.
«Мама, приди хоть раз на родительское собрание!»
– Да, давайте поговорим о вашей семье. Как муж, дети относятся к вашей работе?
– Дочка не захотела стать врачом, и сын тоже. Оба сказали: «Мы хотим, чтобы у нас было личное время, семьи». Я-то всегда считала, что важно не сколько, а как. Пусть это час общения с ребенком, но яркий, насыщенный. Домой всегда старалась приходить так, чтобы оставалось хотя бы пару часов на общение. Но оказалось, что дети думали по-другому…
У меня самой очень авторитарный папа-военный, дома всегда следили за моей учебой, заставили окончить музыкальную школу, поэтому я заранее решила, что со своими детьми буду обращаться мягко: «не хочешь идти в школу – не иди, болит голова – ну, полежи». Правда, с моей работой детям пришлось рано повзрослеть – они и в магазин ходили, и готовили сами.
Сейчас дети высказывают мне, что они с таким редким присутствием мамы дома были не согласны, и обижались, потому что считали, что работа для меня важнее, чем они. Я надеюсь, что со временем они изменят мнение. Зато у нас в семье не было типичных подростковых конфликтов:
в переходном возрасте, когда все родители только и слышат «отстань», старший сын, наоборот, мечтал, чтобы мама делала с ним уроки, младшая говорила: «Ну, приди хоть раз на родительское собрание!»
Ну, а муж учился со мной в одной школе, с самого начала знал меня, как облупленную, и понимал, что его ждет. И то, что я – медик, а он – нет – большой плюс, потому что мы можем дополнять друг друга.
Но я никогда не несла домой и не выливала на семью свои эмоции, переживания. У меня просто такой характер: самое страшное мне надо сначала перемолоть в себе, а потом уже делиться с людьми. Пусть кто-то просто будет рядом, в тишине. Мои домашние это знают и, если мне нужно посидеть помолчать, меня никто не трогает.
Искусство быть рядом
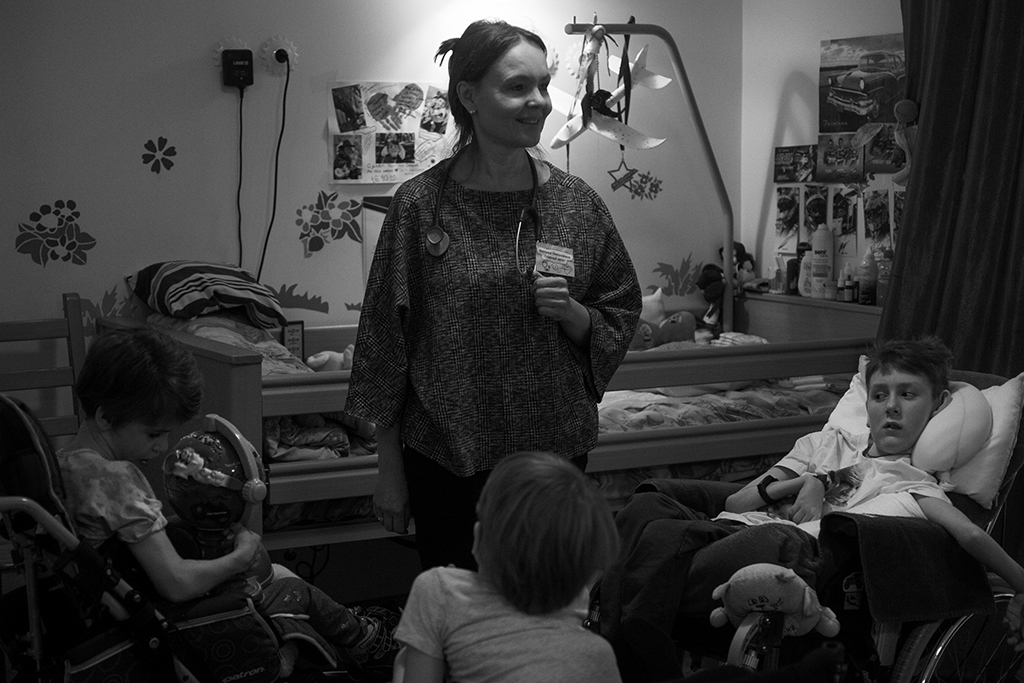
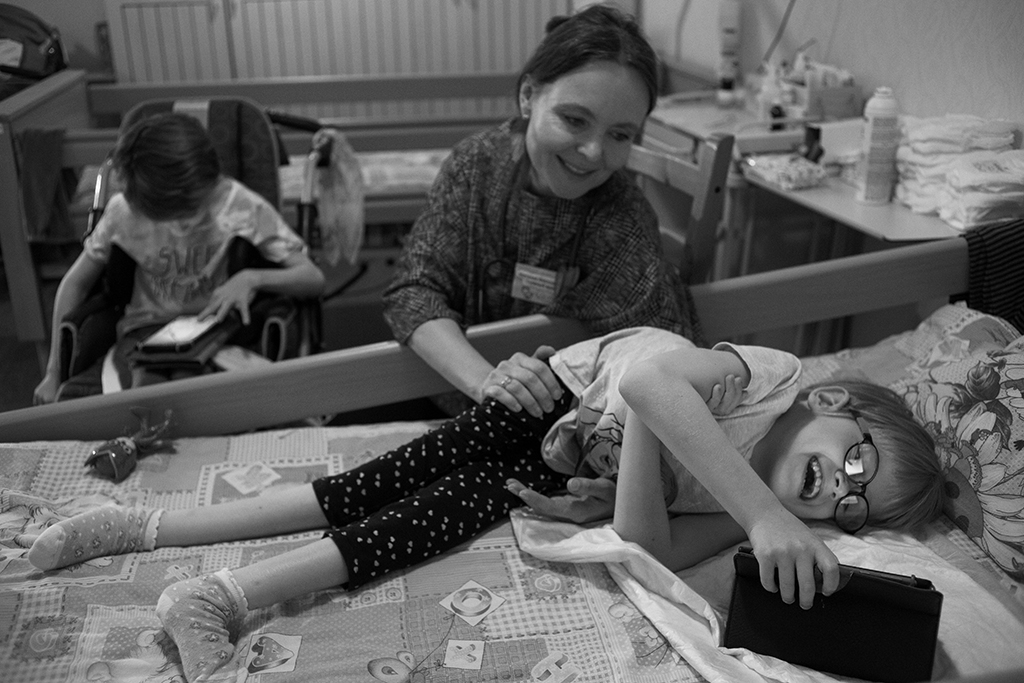
– Но как вам удается быть спокойной, если рядом умирает ребенок и могут быть агрессивны его родители?
– Этому можно научиться. На врача паллиативной помощи я два года училась в университете Кардиффа (Великобритания). Общению с родственниками пациентов нас готовили, сначала рассматривая теорию конфликтов, а потом и практику: мы делали ролик своего общения с пациентами. Сначала в роли пациентов были друзья, потом актеры, а в итоге – настоящие пациенты.
И все это разбирал преподаватель с моими однокурсниками, раз за разом, с комментариями: здесь неправильно села, тут – неправильно выразилась, здесь – патерналистский тон, здесь давила.
В итоге сейчас, при самых непредсказуемых сценариях общения, у меня внутри есть четкое понимание своей задачи. Я знаю, что разговор будет трудным, будет буря, и я должна остаться на своей врачебной позиции. Я говорю себе: «Родителям сейчас плохо, и вся эта агрессия направлена не на тебя лично, Наталья Николаевна.
Это просто проявления их боли, их состояния. Твоя задача просто посидеть рядом. Не надо подставлять щеку, быть «девочкой для битья», но не надо и обижаться, разворачиваться и уходить. Родителям ведь больно и обидно, что ребенка не спасти, и им надо куда–то вылить эти эмоции. Но когда ты заранее знаешь, что на твои слова будет вот такая реакция, не принять ее на свой счет легче.
Я стараюсь принять родителей такими, какие они есть, и напомнить себе, что в подобной ситуации я, возможно, вела бы себя так же.
Для себя я придумала способ: «Просто смотри на него, как на маленького ребенка. И никогда не навязывай помощи, пока он не попросит». Последнее – очень важно.
Часто люди стараются сразу предложить помощь, а человеку нужно время, чтобы переварить ситуацию и принять ее. И помогающий обижается: «Я сижу с ним разговариваю, а он мне тут выливает».
В паллиативе очень важно «быть ушами», уметь слушать. Ты просто сидишь слушаешь, и за этой агрессией будут слезы, и ты предложишь стакан воды и салфетку, возьмешь за руку и можешь посидеть и поплакать рядом.
Сложный разговор важно начинать и заканчивать на чем-то позитивном. Иногда это почти невозможно, но если выдержать такой сценарий, понемногу агрессия спадает, человек начинает думать о чем-то еще, кроме горя.
Разумеется, если ты каждую смерть будешь воспринимать как личную потерю, то не сможешь помогать людям. Нужно выбирать: ты воспринимаешь это как личную потерю, или ты рядом и оказываешь профессиональную помощь.
Случаев, когда помогающие люди воспринимают смерть ребенка как личную трагедию, я знаю много. В хосписе это чаще всего не врачи, а волонтеры, и они сгорают прямо на одной семье, эмоциональных сил помогать следующим у них уже нет. Но проблема в том, что умереть можно только один раз. И если ты хочешь в этой области быть не другом, а профессионалом, приходится учиться быть рядом и не переносить эту ситуацию на личное поле – семью и своих детей.
У меня была сотрудница – прекрасный педиатр, тонко понимающий пациентов. Но вот ребенок умер – и она восприняла это как личное. Она перестала спать, она сидела, размышляла и переносила эту ситуацию на своих детей. В итоге просто ушла из хосписа. Терять такого ценного сотрудника, которого мы много лет готовили, было очень жаль.
О чем говорят умирающие дети

– Ваше отношение к смерти изменилось от того, что вы ее так часто наблюдаете?
– Чем дольше я работаю, тем больше убеждаюсь, что о процессе умирания, о том, что происходит во время него, что за ним, мы очень мало знаем. Например, было несколько случаев, когда за несколько дней до смерти дети описывали родителям, как они поедут домой: «Ты меня повезешь вот на такой машине».
Родители потом звонили: «Мы и правда так везли тело, а он заранее знал!» Иногда говорят: «Вот там тетя в белом в углу». Думаю, когда-нибудь появятся исследования, которые докажут, что жизнь не конечна.
Я не могу сказать, что стала религиозным человеком, я не хожу в церковь. Но от ощущения, что я – убежденный атеист, которое было в двадцать лет, ушла довольно далеко.
Дети уходят гораздо легче, если с ними разговаривать откровенно. Сложнее тем, кому родители постоянно дают ложную надежду: «ты поправишься, мы поедем домой». Такому ребенку не с кем поговорить, он не может спросить, что его ждет, не успевает попрощаться.
Маленькие дети, как правило, не боятся умирать, просто не хотят. Они и живут полной жизнью до последнего дня – только ты его обезболил, а он уже куда–то поскакал.
Дети часто больше переживают не за себя, а за родителей. Родительские слезы их очень пугают. А вот подростки, которые уже устали болеть, могут впасть в депрессию.
Чтобы работать в паллиативе, надо «налечиться»

– Как руководитель вы занимаетесь наймом персонала. Вы можете «на входе» определить, годится ли человек для работы в хосписе?
– В половине случаев я могу сказать, что человек не годится или, наоборот, годится, а потом ошибусь.
Когда мы нанимаем на работу, то смотрим, насколько человек умеет слушать.
Если человек видит и слышит только себя, работать с родителями ему будет сложно. Потом смотрим на то, как человек говорит. Если это сплошной монолог – ему опять-таки будет сложно.
Если мы берем в хоспис врача – это не может быть вчерашний студент сразу после института или даже после ординатуры. Нужно сначала «налечиться», и только потом ты начинаешь понимать, что есть люди, которых ты вылечить не можешь, и начинаешь думать, как им помочь.
То есть, у человека должен быть, во–первых, опыт практической работы, а, во-вторых, житейская мудрость. Есть, конечно, люди, которые с этой мудростью рождаются, но их единицы. В основном, для паллиативной помощи нужно созреть. За границей, например, на эту специальность два или три года учат тех, кто уже пять лет где–то отработал.
– Обидно ли отпускать сотрудников через несколько лет? Кто-то выгорел, кто-то нашел работу спокойнее.
– Отпускать сотрудников очень трудно. Потому что как минимум два года ты вкладываешь в обучение. И не только в обучение контролю симптомов, но трудным разговорам, возможности не выгорать.
Конечно, мы стараемся сначала разобраться, что произошло. Может быть человек устал и ему нужно предложить другую работу внутри хосписа? Например, перевести из выездной службы в стационар.
Возможно, у человека просто много смен, и он не успевает достаточно времени посвящать семье. Потому что, когда люди круглосуточно вовлечены в помощь, через некоторое время возникает вопрос: «Я столько отдаю другим, а что получает от меня моя семья?» Человек старается меньше быть в работе, больше в семье, но меньше в работе не получается. И тогда человек уходит.
В таких случаях думаешь, как с человека снять нагрузку, чтобы он остался. Потому что специалистов по паллиативной помощи мало, и отпускать очень жалко, каждый выращенный и уходящий сотрудник – это большая потеря. И стараешься, чтобы человек хоть как–то остался – предлагаешь волонтером или со временем преподавать.
Делаю то, чему меня учили

– У вас были случаи, когда вы сами выгорали?
– Совсем дотла не выгорала. Физически, конечно, бывает тяжело. Но откуда-то силы берутся. Как говорят, ты помогаешь, пока тебе есть, что отдавать. Но ведь когда начинаешь помогать, в ответ получаешь отдачу и благодарность, так что пустым не остаешься.
Мыслей о том, чтобы бросить профессию, не было никогда. Вечером может казаться: «все». А утром проснулась – солнце светит, все хорошо, побежали.
Мне кажется, что выгорание из-за пациентов у нас случается в самом начале. Когда через это проходишь в первый раз, разговариваешь со старшими коллегами и делаешь выбор: или остаешься, или уходишь. А потом ты учишься быть рядом, и больше выгораешь из-за других вещей – скажем, если занимаешься не тем, чем хочешь.
Например, сейчас получается, что наши главные внештатные специалисты в регионах одновременно заведуют отделениями и заполняют кучу бумаг. И они начинают выгорать из–за этой бумажной работы – из-за нее они не чувствуют, что помогают детям.
В детском хосписе выгорание тоже чаще связано не с пациентами, а с тем, что ты не высыпаешься, не ходишь в кино, не встречаешься с друзьями, постоянно откладываешь отпуск. Человеческого становится все меньше и меньше, и становится тяжело. Особенно если нет тылов – друзей, с которыми ты можешь прийти и поговорить ни о чем.
У меня всегда было ощущение, что какие–то вещи я делать не могу – до тошноты. Например, в институте не могла учить физику, даже списывала. Умение распознавать нелюбимые вещи пригождается и теперь. С возрастом оно только усиливается. Например, ты говоришь себе: «Моя семья без меня страдает, да еще я здесь вынуждена делать сплошные бумажные вещи. Уж если я не с семьей, так пусть хотя бы то, что делаю на работе, мне нравится.
В этом году у меня самой было ощущение, что остается одна административная работа и совсем нет пациентов. Я сейчас, когда пришла в Елизаветинский хоспис, просто отдыхаю, потому что здесь нет большой выездной службы и огромной «бумажной» нагрузки. Я могу планировать свой день, спокойно ходить на обход, разговаривать с пациентами. То есть, они получают от меня то человеческое, чему меня учили. Получается, что это – то место, где мне абсолютно комфортно.








